Статья опубликована в рамках: XVIII Международной научно-практической конференции «Научное сообщество студентов XXI столетия. ЕСТЕСТВЕННЫЕ НАУКИ» (Россия, г. Новосибирск, 22 апреля 2014 г.)
Наука: Медицина
Скачать книгу(-и): Сборник статей конференции
- Условия публикаций
- Все статьи конференции
дипломов
ФАКТОРЫ РИСКА РАЗВИТИЯ КРУПНОГО ПЛОДА У ЖЕНЩИН С ГСД: АКУШЕРСКИЕ И ПЕРИНАТАЛЬНЫЕ ИСХОДЫ
Яковлева Анна Александровна
студент 5 курса, кафедра акушерства и гинекологии, БГМУ, Белоруссия г. Минск
E-mail : anjutik@mail.by
Павлюкова Светлана Алексеевна
научный руководитель, канд. мед. наук, ассистент БГМУ, Белоруссия г. Минск
Гестационный сахарный диабет (ГСД) является одним из наиболее частых видов метаболических нарушений, возникающих у женщин в период беременности. Распространенность его колеблется от 2—6 % всех беременных женщин в странах Европы[2], до 14 % — в США[1]. Данное состояние сопровождается тяжелыми акушерскими и ранними неонатальными осложнениями (табл. 1), поэтому требует более пристального внимания и настороженности со стороны акушер-гинекологов.
Таблица 1.
Акушерские и ранние неонатальные осложнения у женщин с ГСД[3]
|
Ранние неонатальные осложнения |
Акушерские осложнения |
||
|
Макросомия |
25—30 % |
Невынашивание беременности |
9—14 % |
|
Гипогликемия |
15—20 % |
Преждевременные роды |
10—15 % |
|
Неонатальная желтуха |
25—30 % |
Многоводие |
20—25 % |
|
РДС |
20—25 % |
Гестационная гипертензия |
15—20 % |
Цель работы: определить факторы риска развития макросомии у женщин с ГСД, а также оценить исходы беременности и перинатальные осложнения у данной категории женщин.
Задачи:
· Определить частоту макросомии у женщин с ГСД.
· Установить факторы риска развития крупного плода у женщин с ГСД.
· Выявить акушерские и перинатальные исходы у женщин с ГСД при наличии макросомии.
Материалы и методы:
Проведен ретроспективный анализ историй родов 84 женщин с ГСД, которые родоразрешены в УЗ «1 ГКБ» г. Минска в 2012—2013 гг. Разработана анкета, в которую включены данные по 100 различным признакам.
В ходе исследования женщины с ГСД разделены на группы в зависимости от наличия макросомии (табл. 2).
Таблица 2.
Распределение пациенток с ГСД по группам по наличию макросомии
|
Группа |
Характеристика группы |
Количество человек |
% |
|
1 |
Женщины с ГСД, имеющие макросомию плода |
17 |
20,24 |
|
2 |
Женщины с ГСД без макросомии плода |
67 |
79,76 |
При статистической обработке полученных данных применялся пакет статистических методик «Статистика 6.0» и «Excel». В процессе работы для оценки нормальности распределения признаков использовался критерий Шапиро-Уилка, а также применялись параметрические и непараметрические методы для оценки: связи признаков — коэффициент Спирмена, достоверных различий между сраниваемыми группами — критерии Манна-Уитни (две независимые группы), критерий c2. Достоверными различия считались при уровне значимости р<0,05.
Группы сопоставимы по клинико-демографическим показателям (табл. 3), экстрагенитальной патологии (табл. 4), гинекологическому анамнезу (табл. 5).
Таблица 3.
Клинико-демографическая характеристика групп
|
Критерии |
1 группа |
2 группа |
|
Количество пациенток |
17 |
67 |
|
Возраст, лет1 |
31±4,43 |
30±4,77 |
|
Класс ГСД А/В, % |
94/6 |
96/4 |
|
Установление диагноза ГСД (неделя беременности)2 |
30 [28÷33] |
23 [13÷30] |
Примечание: 1Результаты представлены в виде M±σ.
2Результаты представлены в виде Me [25÷75 процентиль].
Таблица 4.
Экстрагенитальная патология у женщин с ГСД в разных группах
|
|
1 группа |
2 группа |
|
n (%) |
n (%) |
|
|
Артериальная гипертензия до беременности |
1 (5,88) |
7 (10,45) |
|
Первичный гипотиреоз |
2 (11,76) |
11 (16,42) |
|
Гестационная гипотироксинемия |
3 (17,65) |
17 (25,37) |
Таблица 5.
Гинекологический анамнез женщин с ГСД в разных группах
|
|
1 группа |
2 группа |
|
n (%) |
n (%) |
|
|
Миома матки |
3 (17,65) |
4 (5,97) |
|
Аднексит |
2 (11,76) |
9 (13,43) |
|
Кольпит |
8 (47,06) |
31 (46,27) |
|
Дисфункция яичников |
2 (11,76) |
12 (17,9) |
|
Эрозия шейки матки |
6 (35,29) |
24 (35,82) |
Результаты и обсуждение.
В ходе проведения исследования нами было установлено, что рождение крупного плода достоверно чаще наблюдалось у женщин с ГСД на фоне ожирения первой степени — 35 % женщин первой группы против 8,9 % второй группы (р<0,01 ) (табл. 6).
Таблица 6.
Индекс массы тела у женщин с ГСД в разных группах
|
ИМТ (кг/м2) |
1 группа |
2 группа |
|
n (%) |
n (%) |
|
|
До 24,9 |
6 (35,3) |
39 (58,3) |
|
25,0-29,9 |
5 (29,4) |
16 (23,9) |
|
30,0-34,9 |
6** (35,3) |
6 (8,9) |
|
≥35,0 |
0 |
6 (8,9) |
Примечание: ** — р<0,01
При этом было отмечено, что для женщин первой группы была характерна значительная прибавка массы тела во время беременности — более 18 кг у 30 % пациенток (р<0,05) (табл. 7).
Таблица 7.
Прибавка массы тела за беременность женщин с ГСД в разных группах
|
|
1 группа |
2 группа |
|
n (%) |
n (%) |
|
|
До 7 кг |
2 (11,77) |
10 (14,92) |
|
7 – 12 кг |
6 (35,29) |
27 (40,30) |
|
13 – 17 кг |
4 (23,53) |
24 (35,82) |
|
Больше 18 кг |
5* (29,41) |
6 (8,96) |
Примечание: * — р<0,05
Проанализировав акушерский анамнез, мы установили, что у женщин первой группы достоверно чаще наблюдалось рождение крупного плода в предыдущие беременности — 40 % случаев против 10,45 % во второй группе (р<0,01) (табл. 8).
Таблица 8.
Акушерский анамнез у женщин с ГСД в разных группах
|
|
1 группа |
2 группа |
|
n (%) |
n (%) |
|
|
Аборт |
5 (29,4) |
14 (20,89) |
|
Выкидыш |
3 (17,64) |
16 (23,88) |
|
Крупный плод |
7** (41,17) |
7 (10,45) |
|
Гестоз |
0 |
4 (5,97) |
|
Кесарево сечение |
2 (11,76) |
10 (14,93) |
Примечание: ** — р<0,01
При оценке паритета родов отмечено увеличение частоты рождения крупного плода у повторнородящих женщин в 70 % случаев (р<0,01) (табл. 9).
Таблица 9.
Паритет родов у женщин с ГСД в разных группах
|
|
1 группа |
2 группа |
|
n (%) |
n (%) |
|
|
Первая беременность — первые роды |
4 (23,53) |
25 (37,31) |
|
Повторная беременность — первые роды |
1 (5,88) |
13 (19,40) |
|
Повторная беременность |
12** (70,59) |
28 (41,79) |
Примечание: ** — р<0,01
В третьем триместре у женщин разных групп одинаково часто встречались такие осложнения, как анемия, поздний гестоз, гестационная артериальная гипертензия, угроза преждевременных родов, кольпит и внутрипеченочный холестаз. Однако отмечено достоверное увеличение частоты многоводия в III триместре у женщин первой группы по сравнению со второй — 30 и 7 % случаев соответственно (р<0,01) (рис. 1).

Рисунок 1. Осложнения в III триместре беременности у женщин с ГСД в разных группах: ** — р<0,01
Методы родоразрешения женщин в обеих группах достоверно не отличались. В то же время отмечено увеличение частоты выполнения операции кесарева сечения в экстренном порядке во второй группе, что может быть обусловлено адекватным подходом к планированию родоразрешения пациенток первой группы при наличии крупного плода (табл. 10).
Таблица 10.
Способы родоразрешения у разных групп женщин с ГСД
|
|
1 группа |
2 группа |
|
|
n (%) |
n (%) |
||
|
Кесарево сечение |
Всего |
7 (41,18) |
27 (40,3) |
|
Плановое |
6 (85,7) |
18 (66,7) |
|
|
Экстренное |
1 (14,3) |
9 (33,3) |
|
|
Через естественные родовые пути |
Всего |
10 (58,82) |
40 (59,7) |
Большинство новорожденных женщин первой и второй группы родились доношенными. Недоношенная и переношенная беременность наблюдалась с одинаковой частотой (табл. 11).
Таблица 11.
Сроки родоразрешения у женщин с ГСД в зависимости от группы
|
|
1 группа |
2 группа |
|
n (%) |
n (%) |
|
|
˂ 266 дней |
2 (11,76) |
9 (13,43) |
|
266—294 дня |
14 (82,35) |
51 (76,12) |
|
˃ 294 дней |
1 (5,88) |
7 (10,45) |
Проанализировав состояние новорожденных, мы установили увеличение частоты рождения детей в состоянии асфиксии (40 % случаев против 5 %) при наличии крупного плода на фоне ГСД, в то время как оценка по Апгар нормальных по массе детей от матерей с ГСД была удовлетворительной в 95 % случаев.
Однако стоит заметить, что двое новорождённых, по одному из первой и второй групп, были переведены на ИВЛ на 5 минуте жизни (рис. 2).
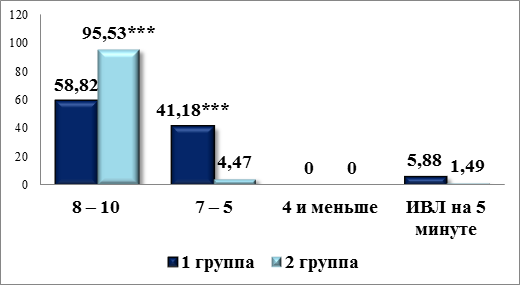
Рисунок 2. Оценка по шкале Апгар новорожденных от матерей с ГСД в разных группах на первой минуте: ***— р<0,001
У новорождённых от матерей из первой группы в раннем неонатальном периоде чаще наблюдались такие осложнения, как церебральная ишемия смешанного генеза, диабетическая фетопатия, асфиксия различной степени тяжести и респираторный дисстресс-синдром. Достоверных различий по развитию гипербилирубинемии у новорожденных в разных группах нами выявлено не было (рис. 3).
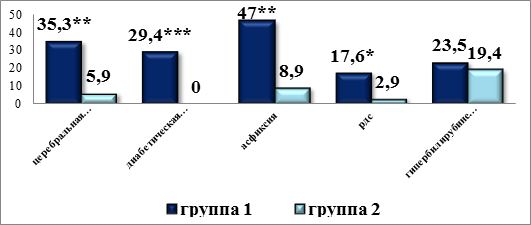
Рисунок 3. Осложнения у новорожденных в раннем неонатальном периоде в разных группах: * – р<0,05; р ** – р<0,01; ***– р<0,001
Методом корреляционного анализа Спирмена было установлено наличие положительной корреляционной связи средней силы между массой плода и сроками установления диагноза ГСД (R=0,35, p˂0,01), массой плода и бипариетальным размером головки и окружностью живота по данным УЗИ в 32—34 недели (R=0,43 и R=0,39 соответственно, p˂0,01).
Выводы:
1. Частота рождения крупного плода у женщин с ГСД составила 20 %. При этом группы женщин с ГСД были статистически однородными по возрасту, типу ГСД, гинекологическому и акушерскому анамнезу.
2. Факторами риска развития макросомии у женщин с ГСД являются: ожирение 1 степени (χ2=7,68, р<0,01); прибавка массы тела за беременность больше 18 кг (χ2=4,99, р<0,05); наличие макросомии в анамнезе (χ2=9,22, р<0,01); многоводие в третьем триместре (χ2=6,23, р<0,01); паритет родов (χ2=4,51, р<0,05).
3. Ранний неонатальный период при наличии крупного плода на фоне ГСД характеризовался достоверным увеличением частоты асфиксии (χ2=8,6, р<0,01); респираторного дисстресс-синдрома (χ2=4,28, р<0,05); диабетической фетопатии (χ2=16,13, р<0,001); церебральной ишемии смешанного генеза (χ2=7,64, р<0,01).
Список литературы:
1.American Diabetes Association. Standards of medical care in diabetes 2009. Diabetes Care. 2009; 32: S 13—S61.
2.Diabetic Medicine. Diabetes UK 2012 Jul; 29(7): 844-54.
3.Perkins JM, Dunn JP, Jagasia SM. Perspectives in gestational diabetes mellitus: a review of screening, diagnosis, and treatment. Clinical Diabetes. 2007; 25(2): 57—62.
дипломов


Оставить комментарий